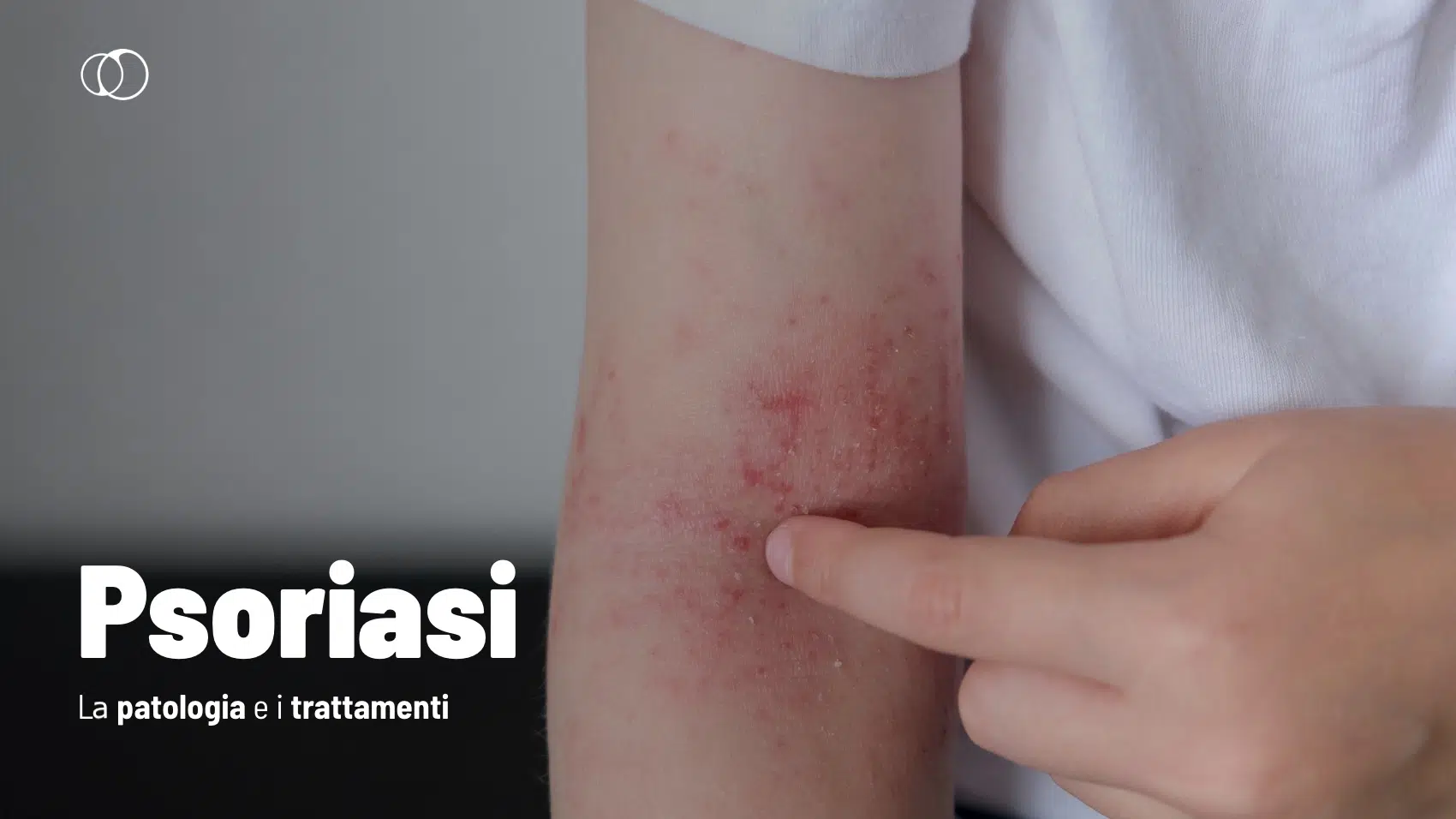
Psoriasi: che cos’è?
La pelle è l’organo più esteso del corpo umano (Bear et al., 2016) e permette all’essere umano di interfacciarsi con l’ambiente circostante. Oltre all’utilità evolutiva che questo organo possiede, vi sono correlazioni tra pelle e aspetti psicologici.
La psoriasi è una malattia cronica della pelle, e non solo, caratterizzata da infiammazione e circa il 2,8% della popolazione generale italiana è coinvolta, con una maggior prevalenza nel sesso maschile (Naldi et al., 2016).
La sintomatologia è caratterizzata da placche eritematose, squamose e argentee che possono comparire su varie parti del corpo, come gomiti, ginocchia, cuoio capelluto e unghie (Schön & Boehncke, 2005). La psoriasi non è un disturbo contagioso, ma ha un impatto rilevante sulla vita di chi ne è affetto, non unicamente dal punto di vista fisico, ma soprattutto da quello della salute mentale.
Zachariae e collaboratori (2002; 2004) in due diversi studi, hanno avuto la possibilità di analizzare circa 6000 soggetti psoriasici, andando ad esaminare che ruolo rivestisse lo stress nell’insorgenza della patologia: è emerso che più della metà dei partecipanti aveva riferito un peggioramento della condizione psoriasica in concomitanza dell’incremento dello stress percepito.
Lo stress oltre ad essere un fattore di rischio per l’esordio della sintomatologia, risulta inoltre essere un fattore di mantenimento, ovvero lo stress sembrerebbe poter peggiorare la sintomatologia (Fordham, Griffiths & Bundy, 2012).
L’eziologia della psoriasi risulta ancora poco chiara, ma diverse ricerche sembrano essere concordi nell’abbracciare un approccio bio-psico-sociale, andando a riconoscere una predisposizione genetica alla malattia, una particolare sensibilità all’ambiente circostante e l’influenza degli stati mentali (Di Nuzzo, Zanni & De Panfilis, 2007; Fabbri, 2004; Fabbri, Leigheb & Gelmetti, 2010).
Il ruolo delle emozioni nella psoriasi
La psoriasi, come anche altre malattie croniche, non ha unicamente una ripercussione sulla salute fisica, ma può influenzare in maniera consistente anche la salute mentale, in base alla gravità della condizione psoriasica (lieve, moderata, grave) (Naldi et al., 2016). Diversi problemi psicologici infatti sono correlati con questa patologia, quali ad esempio bassa autostima, percezione distorta del proprio corpo, disfunzioni nelle relazioni sessuali, fino a comprendere disturbi psicologici quali ansia e depressione (Conrad et al., 2008; Magin, Adams, Heading, Pond & Smith, 2009).
Alla luce di questi fattori risulta chiaro come la psoriasi sia una patologia complessa e pervasiva, che può influenzare, a seconda della gravità, reale o percepita, la quotidianità di chi la malattia la vive sulla propria pelle (Dubertret L., 2003). Una sintomatologia che non permea unicamente la cute, ma il senso di inadeguatezza e di vergogna che ne può derivare può incidere anche sulla percezione stessa dell’individuo, di sé e della propria relazione con le interazioni sociali e lavorative, arrivando anche a compromettere la sfera più intima relazionale (Sampogna, Gisondi, Tabolli & Abeni, 2007).
Inoltre, lo stigma sociale nei confronti della patologia cutanea risulta avere un ruolo ulteriore sull’immagine di sé dell’individuo e sul proprio senso di autostima. Vi sono diversi studi, che riportano sentimenti di imbarazzo e alti livelli di rabbia rispetto al campione della popolazione generale (Conrad et al., 2008; Magin, Adams, Heading, Pond & Smith, 2009).
Possibilità di trattamento per la psoriasi, una visione integrata tra mente e corpo
Ci sono svariate prospettive di trattamento della sintomatologia psoriasica, ma diversi studi sono concordi nel considerare un trattamento multidisciplinare che prenda in considerazione più aspetti dell’individuo, non limitandosi unicamente al trattamento locale della condizione cutanea (Reid & Griffiths, 2020; Naldi et al., 2016). La sinergia tra trattamento fisico e terapia psicologica sembra essere una strategia efficace, come riportato anche da diversi studi in cui è stato possibile osservare il miglioramento di sintomatologie ansiose e depressive successivamente alla riduzione delle manifestazioni cutanee (Martín-Brufau et al., 2015).
Gli interventi psicoterapici si inseriscono nel panorama delle possibilità con alcuni risultati incoraggianti provenienti da casi singoli e trial clinici (Dewi et al., 2023), mostrando miglioramenti più veloci in pazienti sottoposti a gruppi mindfulness ed un aumentato recupero in pazienti sottoposti a trattamenti basati sull’ipnosi.
Importante sottolineare anche come interventi terapeutici cognitivo comportamentali (CBT) hanno mostrato di avere effetti importanti con pazienti psoriasici con una condizione da moderata a grave (Xiao et al., 2019). I risultati di una analisi della letteratura, condotta da un gruppo di ricerca (Dewi et al., 2023) ha evidenziato come la CBT possa essere un intervento alternativo efficace per la psoriasi, personalizzando l’intervento sulla condizione specifica del paziente.
In conclusione, la psoriasi è una malattia cronica che può avere un elevato impatto sulla condizione fisica, psichica e sociale dell’individuo. Consultare un dermatologo rimane la principale linea di intervento, per poter così ottenere una diagnosi accurata. Tuttavia è importante non sottovalutare gli aspetti psico-sociali di questa patologia, andando a considerare l’affiancamento di una psicoterapia per massimizzare i risultati.